
较真要点:
1.幽门螺杆菌感染的确是胃癌重要的危险因素,但有胃癌风险不等于一定会有胃癌结局。幽门螺杆菌感染者只有很少一部分最终会成为胃癌。在中国,幽门螺杆菌感染者终生患胃癌几率预估约为 1.8%,绝大多数人还是安全的。
2.治疗幽门螺杆菌确实能降低患胃癌的风险。数据显示,不管是高胃癌风险还是低胃癌风险,无症状感染者还是诊断早癌做完内镜手术的患者,总体上,根除幽门螺杆菌可以使胃癌发病率下降大约 34%。
3.幼年时接触到了被幽门螺杆菌污染的饮水或者食物,是感染的最主要原因。成年人之间共餐和接吻导致幽门螺杆菌感染可能性低。由于幼儿本身就是幽门螺杆菌感染高危人群,应当做好基本的防护,避免口对口喂食,推荐分餐。
4.要不要检查治疗幽门螺杆菌? 对儿童来说,没有必要,需要时成年后进行即可。不过,胃癌的高危人群以及有明显幽门螺杆菌感染症状的,是必须进行幽门螺杆菌检查治疗的,非以上人群的话,可自行选择。
查证者:魏玮 | 消化内科医生
幽门螺杆菌检测成了体检中的“新宠”。
很多人拿到体检报告后,如果是“幽门螺杆菌阳性”,医生就会说这是个导致胃癌的细菌,需要尽快治疗。如果没被感染,医生也会提醒你:以后不能跟幽门螺杆菌感染者共餐或者接吻了,否则还是会被感染。
感染了幽门螺杆菌一定会得胃癌?以后还能和家人朋友一起吃饭吗?要不要这么谈菌色变?
看过下面 4 个问题的答案,你也会有自己的判断。
感染了幽门螺杆菌一定会得胃癌吗?
较真鉴定:概率低
幽门螺杆菌感染的确是胃癌重要的危险因素,早在 1994 年就被国际癌症研究机构(IARC)纳入到了Ⅰ类人类致癌物,致癌风险确认无误。数据表明,幽门螺杆菌感染者比非感染者终生患胃癌的几率高 1~5 倍[1][2]。
当然,胃癌真正出现,不止需要幽门螺杆菌感染作为启动因素,还需要其他基因、环境等因素共同影响。据 IARC 估计,发达国家和发展中国家的所有胃癌患者中,分别有 36% 和 47% 的病例是仅由幽门螺杆菌感染导致,剩下的幽门螺杆菌可能只是参与其中[3]。
胃癌大多跟幽门螺杆菌有关系,也就是幽门螺杆菌感染就等于胃癌了?
不是的,有胃癌风险不等于一定会有胃癌结局。
胃癌既有远端胃癌(胃体胃窦)、近端胃癌、胃食管连接处胃癌的位置之分,也有肠型胃癌、弥漫型胃癌的形态学差异。它们跟幽门螺杆菌感染的相关性各有不同。幽门螺杆菌菌株的差异也可能导致不同结果。另外还有一个重要的环节,幽门螺杆菌引起的胃癌通常有漫长的层层递进的变化过程,就算走出了前几步,在人类的有生之年,也很可能还来不及完成这种漫长的变化。
最终的结果就是幽门螺杆菌感染者只有很少一部分最终会成为胃癌。2015 年因胃癌死亡的人虽然多达 50 万,但也只占到总死亡人数的 5%,离幽门螺杆菌的感染率还差得远,绝大多数幽门螺杆菌感染者都不是因胃癌而死。在中国,幽门螺杆菌感染者终生患胃癌几率预估约为 1.8%,绝大多数人还是安全的。
治疗幽门螺杆菌能降低患胃癌的风险吗?
较真鉴定:确实如此
其实这个问题一直都没有很明确的答案,直到最近发表的纳入多项研究的 Meta 分析,才有了治疗幽门螺杆菌真正降低胃癌风险的实锤。
数据显示,不管是高胃癌风险还是低胃癌风险,无症状感染者还是诊断早癌做完内镜手术的患者,总体上,根除幽门螺杆菌可以使胃癌发病率下降大约 34%[5]。
共餐、接吻会传染幽门螺杆菌吗?
较真鉴定:可能性低
在很多人眼中,中国人幽门螺杆菌感染高发的原因就是“共餐”。一起吃饭,唾液横飞互相传染。
幽门螺杆菌到底有多高的感染率?
其实并没有大规模的流行病学调查数据。全世界的感染人群预计有 50% 左右。中国更是缺乏调查数据,一项比较新的 Meta 分析获得的结论是农村地区感染率 66%,城市地区 47%[6]。
总体而言,中国并不比世界平均水平高出多少。也就是说共餐制跟分餐制相差不大。
仔细看各国大致数据的话,感染率基本是与各个国家的经济水平相关的。这是因为幽门螺杆菌感染主要的传播途径还是粪口途径——幼年时接触到了被幽门螺杆菌污染的饮水或者食物,才是感染的最主要原因。
之所以强调幼年和粪口途径,是因为根据流行病学调查的数据,在多个发达国家和发展中国家的调查中都发现,大多数感染发生于 5 岁前,5 岁之后感染发生率明显下降。所以你也可以注意到周围,年轻人感染幽门螺杆菌者要比中老年人少,这不是因为中老年人最近感染了幽门螺杆菌,而是年轻人幼年的生活卫生条件改善了很多。我们根除幽门螺杆菌后几乎不会发生重复感染,也是因为已经过了易感染的年纪。
当然,口口途径的传播目前还不能完全排除。毕竟也有很多研究从唾液中分离出幽门螺杆菌。但是这些研究的检验方式多有缺陷,存在于牙菌斑和唾液中的幽门螺杆菌数量少且不活跃,不具有传染能力。这一点也可以从口腔科医生中间接体现,他们持续接触口腔分泌物,但是幽门螺杆菌感染率并不高。
成年人接吻也同样没有实据证实可以导致幽门螺杆菌感染。从一个不太严谨的角度看,如果接吻就可以传播,几乎所有成年人都难以幸免。
成年人不是幽门螺杆菌感染的高危人群,口口传播途径存疑。但是,幼儿本身就是幽门螺杆菌感染高危人群,应当做好基本的防护。避免口对口喂食这种大量的唾液交换还是非常有必要的,也推荐进行分餐。
需要去检查治疗幽门螺杆菌吗?
较真鉴定:分情况
这里分儿童和成年人两方面考虑。
儿童的话,因为一来还属于感染高危人群,即便清除之后也有复发可能。二来有研究表明,虽然治疗幽门螺杆菌对所有人群预防胃癌都有价值,只要在癌前病变发生之前做,就能获得最大收益。而这种相关的癌前病变几乎不会发生在儿童期。所以对于儿童而言,并没有必要主动去做幽门螺杆菌检测,需要时成年后进行即可。
成年人就稍微复杂了,虽然有确凿证据证明治疗后胃癌风险降低,但是还需要考虑检测治疗的成本、副作用、治疗困难,以及目前对幽门螺杆菌“消失”后身体机能变化的负面影响。
总体而言,我们缺乏足够的数据推荐在大范围内对无症状患者筛查幽门螺杆菌以预防胃癌。
但是在某些局部胃癌高发区,普筛性质的筛查治疗策略已经实施,比如山东省临朐县。来自这些胃癌高发区的临床研究显示了这种筛查策略对胃癌预防的良好价值,符合经济成本效益。
不同国家和地区制定的要求也不一样。
美国人在指南(2017 ACG 临床指南)中详细要求了只有那些危险人群才有必要去检查幽门螺杆菌。同样是胃癌低发的欧洲,他们的共识(2016 马斯特里赫特 V 共识)则语焉不详,罗列了证据之后没有提出具体实施措施。胃癌发病率高的日本(2015 京都共识)则态度积极,建议成年人普查普治。
同为胃癌高发国家的中国,比日本又要考虑更多的诊治成本和治疗困难因素,所以我们给出的答案就有点儿中庸之道了。
下图出自 2017 第五次幽门螺杆菌诊治共识。
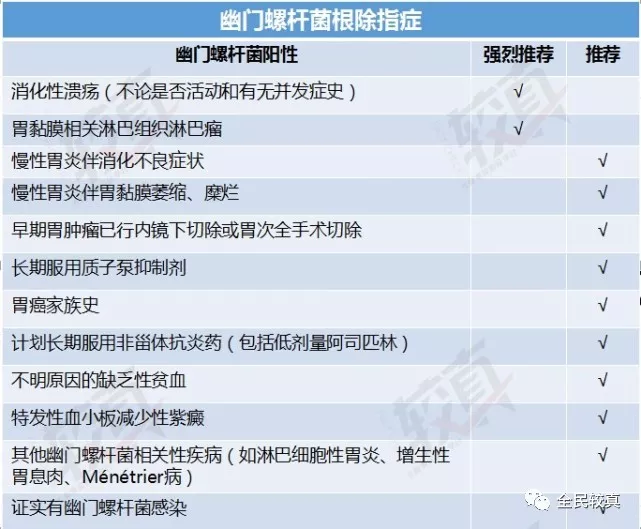
显然,除了最后一条,这个共识还是基本沿用了美国人的胃癌高危情况下的诊治原则,这也是之前几次共识的意见。新添加的最后一条,看似是要更为激进地去诊治幽门螺杆菌——只要证实存在就建议治疗,但是没有解决的是“哪些人需要去主动做检查发现自己有感染”的问题。
在这个不太精准的共识面前,前面几条关于胃癌的高危人群以及其他跟幽门螺杆菌有关联的疾病情况,是必须进行幽门螺杆菌检查治疗的,没得商量。非以上人群的话,就要自己来衡量利弊了。利是之前提到的 34% 左右的胃癌发病率下降。弊是花费、副作用、并不一定能治疗成功,还有那些可能的长期影响,比如增加胃食管反流的可能。
但是不管如何去选择,你都是对的。即便不去检查治疗或者治疗但没有成功,40 岁之后依然有胃癌筛查可以尽量避免胃癌的风险,并不是必然会胃癌。也不用担心自己的感染会影响到爱人、朋友、同事,不过宝宝还是有重点照顾的。幽门螺杆菌确有危害,但并非洪水猛兽。以平常心去对待,检查治疗都依嘱而行,相信医生能给的都是现阶段最合适的。这份平常心也许对我们的胃肠道舒适更有意义。
图片来源:123rf图库
转载自腾讯《较真》栏目















