肠癌筛查选项超全深度剖析对比(转载)
 已通过实名认证
已通过实名认证



认证信息

医生执业资质
执业证书编号: 2015**********07

医生职称信息


实名认证+人脸识别认证
公安系统比对认证通过,所有服务均由医生本人提供
我们说:结肠癌是癌症当中屈指可数的几种可以确切预防的癌症之一。
为什么这话可以这么讲?
这是由大肠癌自身的特性所决定的。和很多其他癌症不同、结肠癌极少会突然凭空发展出来、大多数都要经历癌前病变、也就是『结肠息肉』的阶段。这一点非常关键:这样一来、通过筛查来发现结肠息肉然后将其去除、从而预防其最终发展为恶性肿瘤就变得非常有价值、因为有地方下手了。
针对昨日的蕨经有读者问:你提到总共有六种筛查结肠癌的手段。能否详细介绍一下?非常希望了解一下。那么津婉的蕨经就来深入分享一下到底是哪六种癌筛手段。
美国预防医学工作组(中文又称美国预防服务工作组、 the U.S. Preventive Services Task Force、USPSTF)是一个由顶级医学专家构成、独立运作的权威预防医学机构。包括癌症筛查建议在内的各种指南、就是由USPSTF这样的机构所定制、发表以及定期更新的。
在2016年之前、该机构发布了有关结肠癌筛查的四种选项、分别为:
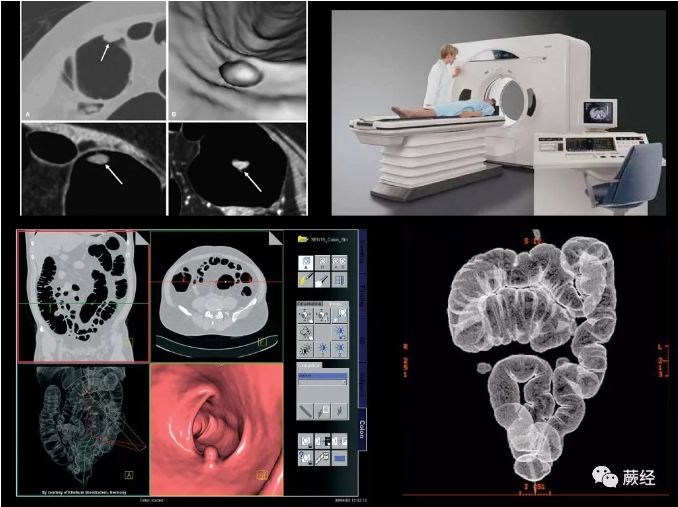
①对结肠全体进行检查的结肠镜(Colonoscopy)
↑95%以上的结肠肿瘤可以在结肠镜下发现。
【详解】
做结肠镜的时候、患者就是以这样左侧躺的姿势躺好、医生将一根细长且柔软可弯曲的管子从屁屁这里插进去、然后逆着便便排泄的方向(废话)小心翼翼地贯穿整个大肠、直到盲肠、最后可以抵达小肠的末端。
这东西看上去听丑陋甚至有点怪异、有点像电影或者电子游戏中经常出镜的从地底突然钻出来的沙虫、感觉真的很难受。但千万不要小看结肠镜:这么一根细细的管子可浑身都是武艺呢、否则怎么找到问题甚至救命呢?
↑结肠镜的前端装载着这么几样颇有科技干货的工具:探灯、喷气喷水口、摄像头以及设备通道。探灯作用当然是在没有光源的漆黑肠管中照亮周围空间、喷气喷水口出来的水和空气可以将肠管里剩余的食物残渣和粪便等清理掉、让操作的医生能够看得更加清晰。同时喷射出来的空气还能将肠管撑开、让医生视野变得更好(也正是因为这个原因做完肠镜之后很多人会觉得腹胀、屁多、痉挛痛。但这些不适感都是一过性的、会很快消失、而且就在检查过程当中也可以通过自主缓慢用力的深呼吸来缓解)。
↑在检查过程中一旦发现了息肉、工具就会从设备通道里『钻出来』、就好像蛇吐信子一样。这听上去又难免恶心但实际上是有多棒:这才是现代医学结合现代科技的神奇产物啊!这个工具会伸出一个金属套环、将息肉套住然后在根部牢牢收紧箍住(Snare Polypectomy)、接下来就常常会有高频电流通过、像烤肉一样把息肉的根部烧断、将其从肠壁分离、然后从设备通道拖拽出来用于活检(Biopsy)、来判断这个东西是好(息肉)是坏(已经癌变)。听到高频电流烧灼、很多人恐怕脑海里立马会闪过走在路上遭雷劈然后被烤焦的场景。不用怕:虽然是高频电流、但幸运的是你的息肉里面是不会长伸进的、所以一点点痛感都不会有。
通常一次肠镜耗时30分钟到一个小时。做完之后、因为镇静剂的作用而神志恍惚、云里雾里的你会被带到休息室里充分休息等待大部分镇静剂的药效过去、最后有一个人陪着你回家(假如你开车去做肠镜的话则一定要有朋友或者代驾送你回去、否则你可能在马路上一命呜呼!)。到家之后的当天就应该彻底静养、即便第二天也最好不要再排高强度的重要工作或日程。在回家之前、医生就会告诉你这次肠镜的结果。但如果发现了息肉并且做了病理活检、那么就需要再等好几天时间才能知道活检结果。同时如果查出了息肉、医生还会根据息肉本身的性质、大小和多少、结合你肠道的其他情况、建议你下一次肠镜应该在什么时候做、还可能对你提出一些生活方式或者膳食组成上的建议。
通过一次正规完整的结肠镜、可以有效检查出:
炎症。
溃疡。
出血点。
息肉。
恶性肿瘤。
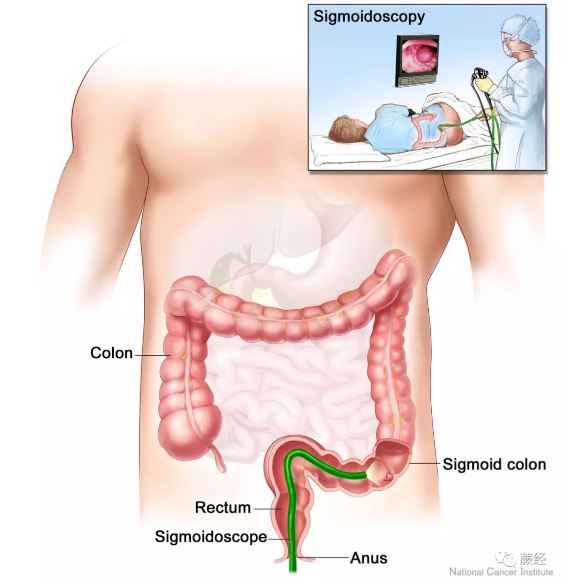
②仅对结肠的局部(下端)进行检查的软式乙状结肠镜(Flexible Sigmoidoscopy)
【详解】
↑软式乙状结肠镜、本质上和结肠镜原理上没有任何重大区别。但前者所检查的大肠范围小得多——只检查大肠下端从乙状结肠(Sigmoid Colon)到直肠(Rectum)的部分。这一部分仅占大肠整体的三分之一左右。很多人看到这里会立即觉得匪夷所思:卧槽只检查下端三分之一的肠道?那我做它作甚?万一息肉和肿瘤长在前面三分之二的肠道里面呢?那不是白做了么?我当然选择结肠镜啊、因为结肠镜把大肠全部给查了一遍、不是么?
有这个想法在逻辑上是合理的。但实际上、人如果得大肠癌的话、肿瘤并非均匀发生在肠道的所有部位上、而是存在很大偏离的——大概75%的大肠癌、都发生在软式乙状结肠镜所覆盖的肠道区域、也就是乙状结肠和直肠(尤其是直肠和直乙交界处)。剩余的三分之二肠道虽然空间更大、却只占到了25%。与此同时、软式乙状结肠镜却拥有一些特别的优势:
软式乙状结肠镜侵袭性较小。
软式乙状结肠镜检查前的清肠处理比较简单轻松。
通常软式乙状结肠镜不需要像结肠镜那样做麻醉镇静、不存在因为麻醉镇静所引起的不适和副作用。
不过软式乙状结肠镜检查一旦发现息肉或者发现肠癌、那就必须后续跟上结肠镜来把剩下三分之二的肠道全部查清楚。
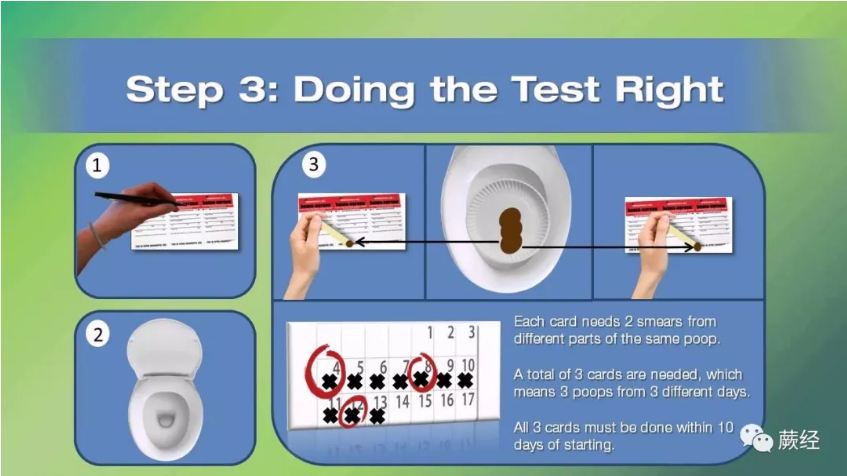
③粪便隐血试验(Fecal Occult-blood Tests、gFOBT)
【详解】
结肠和直肠一旦发生恶性肿瘤、是相当容易出血的部位、很多时候从早期就开始出血。但问题是早期出血量往往非常少、少到光凭肉眼看不到的地步。这个时候粪便隐血试验就可能显现价值。如果检查结果呈现阳性、那么就说明肠道里可能发生了出血。当然实际上从上消化道到肛门都有可能是出血怀疑对象、但一般而言肠道更加容易出血、更加值得怀疑。做粪便隐血测试的人群中通常大概有1%-5%的人会呈现阳性、这个时候就需要后续以结肠镜等作精密检查来排除或者确诊疾病。可以自行买来测试套装在家操作。
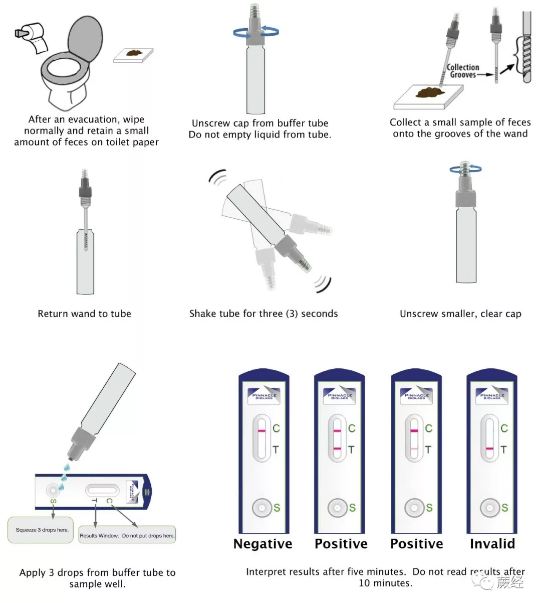
④粪便免疫化学检测(Fecal Immunochemical Tests、FIT)
【详解】
本质上也是粪便隐血测试、只不过是更新的一代方式、基于更新的原理:借助特定抗体来直接检测粪便中的血红蛋白。目前统一认识是FIT在发现较为容易恶变的息肉(腺瘤)以及大肠癌方面比传统的FOB(粪便隐血测试)来得更加敏感高效。而且患者操作起来也更加方便、相比FOB没有任何操作之前的膳食或服药限制。同样也可以自行买来测试套装在家操作。
以上是四个传统选项(其实FIT已经算是相当新的了)。而到了2016年开始、USPSTF在原来四个选项的基础上再度增加了两个新选项:
⑤基于CT技术的虚拟肠镜(CT Colonography、又称Virtual Colonoscopy、CTC)
【详解】
↑美国前总统奥巴马早在2010年就选择过的肠癌筛查手段。全新科技。所谓大肠三维CT检查、简而言之是先以CT进行摄影、并将摄影所获得的数据进行影像处理之后再编、从而生成恰似以肠镜伸入肠道之内检查的三维影像、并以此来检查潜在病灶的技术。关于CTC、蕨经以前曾经非常详细地分享过一个长篇、戳右边就可以看到:大肠癌筛查:现代医学继肠镜之后新一代利器——大肠三维CT检查(CTC)。
⑥粪便DNA检测(Multitargeted Stool DNA Test、MT-sDNA。商品名为Cologuard、相当于结肠卫士的意思)
【详解】
这项最新技术虽然同样基于粪便、主要检查的却不再是隐血、而是寻找粪便中唯有不正常的细胞(肠癌或者可能癌变的肠道息肉如腺瘤)才会留下的痕迹:也就是基因异常的DNA片段、来让元凶现形。目前在美国Cologuard是唯一被批准的相关商品)。可以自行买来测试套装在家里操作、但是价格不菲:650美元、比前面提到的同样采集粪便来检查的FOB和FIT都要来得昂贵。
美国预防医学工作组(USPSTF)并没有对六种大肠癌筛查选项进行优劣排名
刚才这样一路看下来、会不会明显产生这样一种感觉?——你干嘛要说那么多呢?既然你上来就首先提到了结肠镜、而且结肠镜把大肠全部彻查了一遍、而且肉眼直接可以看见、碰到任何可疑问题当场就可以切除息肉获取组织直接活检、我们还废那么大功夫去看其余五种选项干什么?尤其当其他选项一旦查出来问题或疑点到头来常常还必须最后靠做结肠镜来精密彻查、那不是吃饱饭了没事干了?
哼哼、话还真不是那样说的。因为事情真没有那么简单。如果你觉得简单、那是因为你不了解这当中问题复杂的程度、或者说你还从来没有亲身体验对比过不同的筛查手段。
这是因为、世间任何事物都有明暗两面、任何决策都有长短好坏、不存在绝对完美的解决方案。其实上文在详解不同选项的时候已经说到了一部分。再接着具体而言、譬如目前建议至少每10年做一次的结肠镜的确优势很明显、但结肠镜也存在一些意想不到的风险、虽然这种风险并不大——麻醉镇静对于脏器如心脏的不良影响、肠道穿孔或者较为严重的腹痛等。并且一次结肠镜若无保险覆盖的话价格较为昂贵。除了可能存在的风险、成本较高之外、结肠镜还必须面临较为麻烦的依从性问题。这里所谓的依从性问题简单而言就是患者愿不愿意乖乖去接受结肠镜检查。一次结肠镜之前、患者需要经历相当复杂、漫长且非常不舒服的清肠过程(Bowel Preparation)——必须先洗干净肠管。为此之前一天开始就要受罪、各种自我克制、深夜开始不吃不喝、通常检查当天的早晨还不得不喝下1公升乃至2公升的泻剂、不停地拉、拉个不停——所有有过经历的人一定终生难忘喝下这么多泻剂的体验、这真是相当难熬的。就算在结束之后、还要经历相当一段麻醉镇静药性造成的意识模糊绵软无力、就算回家之后也只能静养。所以整个过程前后无法工作社交的所谓Down Time还是蛮长的。
千万不要小看这一点。就这么一个Disadvantage、就让全世界无数多人看到结肠镜唯恐避之不及、或者就算知道它非常有用甚至可以救命、就算知道每10年去做一次就OK了、也照样一个劲地拖延、找各种理由骗自己有意无意地拖延着就是不愿意依从。说来、人真是一种颇有局限的脆弱的不理智的动物——就算心里十分明白一件事情不去做的远期后果、甚至哪怕知道这可能会要命、只要这件事情不是发生在眼前的迫切紧急的、就很容易忽视、麻痹大意或者自我欺骗、降低这件事情在心中的重要性以及优先等级。这或许是进化烙印在人身上的痕迹吧:毕竟在原始社会谁他妈会在意几十年后得什么病、眼前能够活下去不被猛兽吃掉不被天灾毁掉、能够顺利传宗接代就已经谢天谢地了。。。
有点扯远了、但总之就是这么一回事情。结肠镜之外的软式乙状结肠镜虽然不适感要少很多、清肠准备更加轻松简单、通常也不用麻醉镇静、但每5年就要做一次、并且毕竟不是Check大肠整体、遗漏结肠深处肿瘤的可能总是存在。虚拟肠镜CTC虽然的确牛逼哄哄、单次查到大于等于一个厘米的肠癌的概率可达67%到94%、事前喝泻药的量也少很多、过程当中也没有被捅菊的不适感、但患者却会因此遭受放射线辐射、而且小于5毫米的病变就不如结肠镜:查不出来了。而且有时候CTC还可能多管闲事地发现『肠外病变』、概率大概在40%到70%、其中最终只有大概3%最终真正需要治疗。这样就莫名地可能增加许多不必要的额外检查。以及、CTC也依然存在肠道损伤甚至穿孔的风险、当然这个风险相比传统肠镜小得多。
其他三种基于粪便的检查:FOB、FIT以及粪便DNA测试、好处是完全不具有任何对于自己身体的侵袭性、而且可以轻轻松松地在家里就自己搞定然后交给专业机构去化验就可以。但问题在于精度(假阴问题、即明明有癌却漏网):一次FOB能够正确锁定癌症的概率在62%到79%、比FOB更新一点的FIT表现更好一些、但是两者都存在较高程度的假阳问题、也就是说明明不是癌却发出警报、结果不得不后续跟上结肠镜检查、不仅花费了更多精力成本而且整个虚惊一场的过程是相当不好受的:精神压力飙升。而最新的粪便DNA检测(建议每一到两年做一次)、目前看来如果得癌的话被查出来的概率高达92%、但短板在于假阳率比FIT还要高、有点为了找到癌症宁可错杀100也绝对不放过1人的味道(况且价格还更高)。
也正是因为这个道理、权威的美国预防医学工作组并没有对六个选项进行效果排名、同时还指出并没有确切的直接对比研究来证明究竟哪一个选项在扣除短板之后的净优势最大。因此、每个人根据自身情况、性格喜好以及收入等周边综合状态来选择最符合自己、让自己觉得最舒服的筛查方式就好——这一切的一切、本质上都是为了尽可能确保依从性、鼓励更多的人接受筛查。SO、关键不在于讨论究竟哪个最牛逼、而是能否严格遵循权威机构指南、到了年龄之后乖乖去接受筛查。
↑美国预防医学工作组将50岁到75岁之间接受肠癌筛查的建议级别设定在A级。也就是说这个年龄段中的筛查具有好处非常明显。该机构目前依然维持原先的『从50岁开始肠癌筛查』的建议。而美国癌症学会最新更新指南、建议45岁开始。
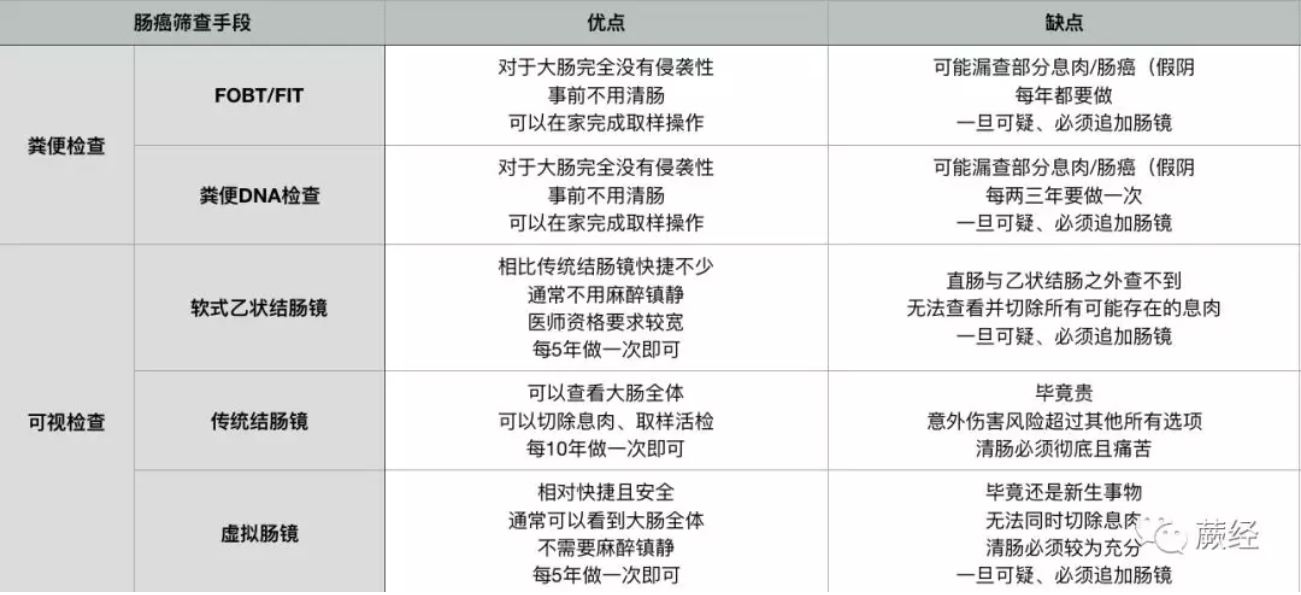
最后简要总结六种选项的优缺点如下:
↑(这样再不明白清楚我只能自杀了。。。)
以及、不得不追加两个要点:
①即便是直接效果上最最靠谱的传统结肠镜、其保护作用也无法期待100%。权威医刊NEJM发表文献提示:通过结肠镜下切除大肠癌前病变(息肉)可令死于结肠癌的风险降低多少?——50%。
②所谓45岁开始之建议、不过是针对所有公众的公卫建议、并非个性化个人建议。个人若是高危人群则应该根据权威机构建议更早接受筛查、或者个人即便属于普通人群、若自己充分了解情况、也有经济与时间上的余地的话、当然可以根据自己判断提早开始筛查。
③蕨经已经分享过、再好的癌筛也不过是二级预防。没有什么比防患于未然的一级预防更加重要的了。这里再次以美国癌症学会的好图来说明哪些生活习惯能够降低肠癌发生风险、看图足够、不用任何赘述——
完。
参考:
美国癌症学会。
美国预防医学工作组。
日本厚生劳动省主页。
等等